Ansgar Rieke, Koblenz
HIV, Hepatitis B und Niere
Anamnese
- Infektionsserologie:
- HIV 1 und 2 AG/AK: positiv
- HIV 1/2 Immunoblot in vier von sieben Banden positiv
- TPHA: negativ
- AK gegen EBV: VCA-G: positiv, VCA-M: negativ, EBNA1-G: positiv
- AK gegen Cytomegalie: KBR: positiv, IGG: positiv, IGM: grenzwertig,
- AK gegen HSV: KBR: positiv, IGG: positiv, IGM: negativ
- AK gegen VZV: KBR: negativ, IGG: positiv, IGA: positiv, IGM: negativ
- Toxoplasmose-Screening: positiv, KBR: positiv, IGG: positiv, IGM: negativ
- Vit.B12 mit 300 ng/l in der Norm
- Folsäure mit 2,7 ng/ml erniedrigt
- Anti-HAV-IGG: <5 IU/l
- Hepatitis C-AK: negativ
- HBS-AG: >250.00 IU/ml
- Anti-HBS qual.: negativ, quant.: <2 IE/l
- Anti-HBC: positiv, IGM: negativ
- HBE-AG: positiv, Anti-HBE: negativ
- HBV-Viruslast-Bestimmung PCR: positiv mit 200 IU/l
Tab. 1 Infektionsserologie des Patienten bei
der Erstvorstellung 2007
- CD4-Zellen 105 (17 %), T4/T8-Quotient 0,36
- HIV- PCR > 100.000 Kopien/ml
- Subtyp B. Keine Primärresistenz
- Initiale ART: Lopinavir/r/TDF/FTC
Tab. 2 Status bei Erstdiagnose 7/2007
Der Patient ist in der ehemaligen DDR geboren und zum
KFZ-Mechaniker ausgebildet. Wegen Widerstandes gegen die Staatsgewalt der DDR
und Alkoholmissbrauch wird er noch Ende der 80er Jahre inhaftiert. Nach der
Entlassung flüchtet er im November 1988 über die Grüne Grenze nach Ungarn, dann
weiter in die „BRD“. Er findet Arbeit bei einer Spedition und arbeitet dort in
den 90er Jahren als LKW-Fahrer. 1994 Führerscheinentzug wegen Alkohol. Seither
Tätigkeit als KFZ-Mechaniker im Fuhrpark sowie als „technischer Beifahrer“ auf
dem LKW. 2005 Arbeitslosigkeit durch eigene Kündigung, danach
Wohnungslosigkeit, zunehmender Alkoholabusus und
Obdachlosigkeit von Mitte 2005 an. Konflikte mit der Polizei,
Obdachlosenunterkunft und exzessiver Alkoholkonsum, Inhaftierung wegen
Gewaltdelikt im Sommer 2007. In der Haft erstmals PCP-Pneumonie und
Erstdiagnose einer HIV-Infektion im klinischen Stadium C3. Weitere Diagnosen sind
eine Leberzirrhose im Stadium Child A sowie eine chronische Hepatitis B.
HIV-Infektion
Erste MSM-Kontakte 1985/1986, keine STI’s, ein akutes HIV-Syndrom ist nicht erinnerlich. HIV stellt er sich als den „Anfang vom Ende“ vor. Er habe Angst vor Lungenentzündung und könne mit niemandem über HIV sprechen. Er wohnt derzeit alleine und müsse sein Leben irgendwie selbstständig gestalten.
Befunde
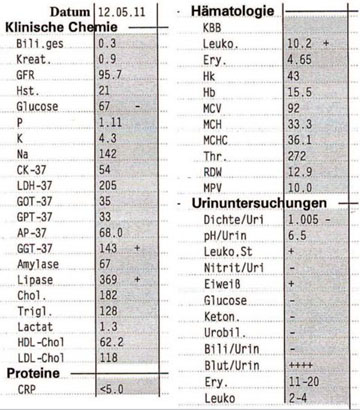 Tab. 3 Laborbefunde 2011
Tab. 3 Laborbefunde 2011
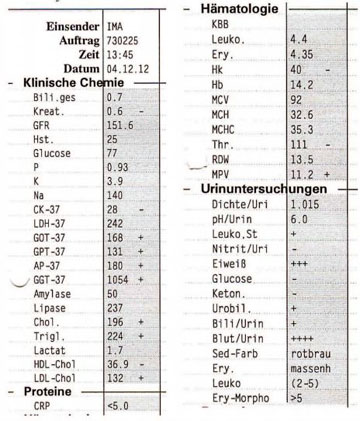 Tab. 4 Laborbefunde 2012 Complianceprobleme, Alkoholrückfall und Zeichen einer GN
Tab. 4 Laborbefunde 2012 Complianceprobleme, Alkoholrückfall und Zeichen einer GN
Neben dem positiven HIV-Test finden sich Hinweise auf eine niedrig replikative chronische Hepatitis B (Tab. 1). Der Immunstatus bei der Erstdiagnose ist mit CD4 105/µl deutlich reduziert. Es wird die ART mit Lopinavir/r/TDF/FTC eingeleitet (Tab. 2). Laborverlaufskontrollen vor der Ambulanzvorstellung aus dem Jahr 2011 zeigen eine normale Nierenfunktion mit einem Kreatinin von 0,9 ml/dl, einer GFR von 95,7 ml/Min/1,73 m sowie unauffällige Transaminasen. Im Urin-Stick zeigt sich lediglich eine milde Protein- und Erythrozyturie (Tab. 3).
Nierenproblem
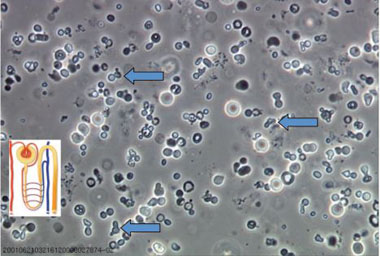 Abb. 1 Darstellung des Phasenkontrasturins eines aktiven nephritischen Sedimentes mit Akanthocyten, die typisch glomerulär deformiert sind
Abb. 1 Darstellung des Phasenkontrasturins eines aktiven nephritischen Sedimentes mit Akanthocyten, die typisch glomerulär deformiert sind
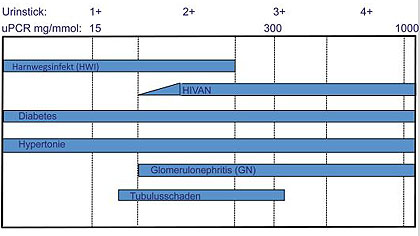 Abb. 2 Übersicht zur Genese einer Proteinurie
Abb. 2 Übersicht zur Genese einer Proteinurie
2012 findet sich erstmals bei der Phasenkontrast-Untersuchung des Urins das typische Bild eines „aktiven nephritischen Sedimentes“ mit Echinozyten und Akanthozyten als Hinweis auf den glomerulären Ursprung der Erythrozyturie (Tab. 4 und Abb. 1). Dies weist mit der Proteinurie auf eine Glomerulonephritis als Ursache hin. Im weiteren Verlauf nimmt die Proteinurie zu und unterstreicht die Verdachtsdiagnose einer Glomerulonephritis (Abb. 2).
Akute Verschlechterung
Bei der Vorstellung Ende 2013 hat der Patient im Rahmen eines Rezidivs seiner Alkoholabhängigkeit die antiretrovirale Therapie seit mehr als 10 Monaten nicht mehr eingenommen. Er ist in dem Eingangs beschriebenen schlechten Zustand:
- HIV-VL 550.000 K/ml
- CD4 30/µl ( 8%)
- CHE 2124
- Gesamt Albumin 21 mg/dl
- Quick 73%
- HBV–VL 13.600.000 IU/ml
- Kreatinin 4,4 mg/dl
- GFR 23 ml
- Entzugssymptomatik
- Ödeme
- Aszites
Der Patient wird wegen der unklaren und kritischen Gesamtsituation stationär in die nephrologische/infektiologische Abteilung des Klinikums eingewiesen. Aus personellen Gründen (ein internationaler Kongress führt in der Klinik zur Abwesenheit von Spezialisten) wird die ambulant vom Patienten wieder eingenommene ART mit Truvada®/Kaletra® nicht der aktuellen schlechten Nierensituation angepasst. Tenofovir wird zunächst fälschlich bei einem Kreatinin von 4,4 mg/dl (GFR 23 ml/Min/1,73 m) ohne Dosisreduktion fortgeführt. Im Verlauf kommt es zum kompletten Nierenversagen mit Oligo-Anurie und Kreatininanstieg bis auf 6 mg/dl. Wenige Tage verzögert wird das Tenofovir endlich abgesetzt und durch die „Nieren-neutrale“ Kombination Kaletra® und Isentress® (Raltegravir) ersetzt.
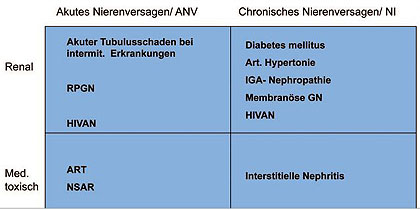 Abb. 3 Überblick zur Einordnung eines Nierenversagens
Abb. 3 Überblick zur Einordnung eines Nierenversagens
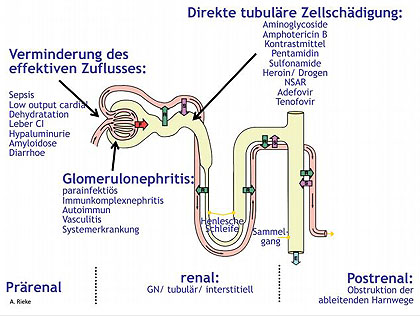 Abb. 4 Ursachen eines Nierenversagens schematisch
Abb. 4 Ursachen eines Nierenversagens schematisch
Zur Eingrenzung der Differentialdiagnose des Nierenschadens aus Glomerulonephritis (vorbekannt), tubulärem Schaden durch TDF und akutem Nierenversagen im Rahmen von Flüssigkeitsverschiebungen bei Hypalbuminämie wird eine Nierenbiopsie durchgeführt (Diff. Diagnosen siehe Abb. 3 und 4). Diese ergibt eine mesangioproliferative Glomerulonephritis vom Typ der IgA-Nephritis mit fokal segmentaler Nekrose und extrakapillärer Proliferation sowie Nephrosklerose geringen bis mäßigen Grades. Angesichts der schweren chronisch tubulointerstitiellen Schäden (ca. 75% betreffend) prognostiziert der Nephro-Pathologe eine Dialysepflichtigkeit. Zeichen einer typischen Tenofovir-Toxizität finden sich nicht. Unter Fortsetzung der HIV-Therapie mit Kaletra®/Isentress® und dem Einsatz von Schleifendiuretikum gelingt es, die Diurese trotz der hochgradig eingeschränkten Nierenfunktion wieder in Gang zu setzen.
Viel Therapie hilft viel
Zu diesem Zeitpunkt kommt ein weiteres Problem zum Tragen. Die Hepatitis B-Virämie beträgt >13 Millionen IU/ml. Ein Einsatz von Tenofovir ist nicht möglich. Aus diesem Grund wird zusätzlich zur HIV-Therapie zeitversetzt nach Erholung der Nierenfunktion mit Entecavir (Baraclude® 0,5 mg) begonnen.
Für die IgA-Nephritis wird das Therapieschema aufgrund der Immunlage modifiziert. Es wird eine Cortison-Therapie mit zunächst 1 mg/kg über 3 Tage, gefolgt von 0,5 mg/d angesetzt. Unter dieser Therapie fällt das Kreatinin und die Proteinurie geht von ca. 20 g/d auf 1,4 g/d (nach 10 Wochen) zurück. Nach 8 Wochen kann die diuretische Therapie komplett von Schleifendiuretika auf ein Thiaziddiuretikum (12,5 mg HCT) reduziert werden und die Cortison-Medikation auf 2,5 mg ausgeschlichen werden. Auf den Einsatz von Cyclophosphamid wird wegen der deletär schlechten Immunlage verzichtet. Als PCP-Prophylaxe inhaliert der Patient mit Pentamidin, um das nephrotoxische Cotrim zu vermeiden. Gleichzeitig gelingt während des stationären Aufenthaltes eine Alkoholentgiftung und die psychosoziale Einbindung in ein Betreuungskonzept der Aids-Hilfe.
Zurück im Leben
Unter den genannten Maßnahmen mobilisiert der Patient etwa 20 l Wasser. Der Aszites verschwindet, die Pleuraergüsse verlieren sich, die Ödeme werden mobilisiert und der Patient gewinnt wieder Interesse an seinem Leben. Trotz des Nierenversagens wird später vorsichtig ein ACE-Hemmer eingeschlichen (2,5 mg Ramipril) und der Blutdruck auf Werte um 120/80 mmHg eingestellt. Darunter nimmt die Aktivität des Patienten sowie der Appetit deutlich zu, sodass der vorbestehende Eiweißmangel kompensiert werden kann.
Im weiteren Verlauf fällt das Serum-Kreatinin auf 1,3 mg/dl, die Transaminasen, Albumin und Gesamteiweiß normalisieren sich. Die Therapie aus Kaletra® und Isentress® wird gut vertragen. Die Hepatitis B-Virämie geht von ursprünglich >13 Mio auf 170.000 IU/ml, die HIV- Virämie von >550.000 IU/ml auf 47 IU/ml und die Proteinurie von >20 g auf 1,4 g/24 Stunden zurück..

Fazit
Die Kasuistik zeigt, dass bereits frühzeitig durch einfache Urinkontrollen in der Routine das individuelle renale Risiko (hier einer Glomerulonephritis) anhand von Proteinurie und Erythrozyturie erkannt und durch ein nephritisches Sediment bestätigt werden kann. Eine mangelhafte Adhärenz kann nicht nur von seiten der HIV-Infektion negative Folgen haben, sondern auch zu einer Akzentuierung einer präexistenten Nierenstörung und zur plötzlichen Verschlechterung der Nierenfunktion führen. Dies ist insbesondere dann problematisch, wenn neben der HIV-Infektion eine hochvirämische Hepatitis B-Infektion vorliegt, die – wie im vorliegenden Fall – als extrahepatische Manifestation zu einer Glomerulonephritis führt. Werden dann noch nichtsteroidale Antirheumatika oder ACE-Hemmer eingesetzt, ist es nur ein kurzer Weg zum multifaktoriellen akuten Nierenversagen.
Spezialisten werden gebraucht
Es darf dabei nicht als medizinisches Allgemeinwissen in der Klinik vorausgesetzt werden, dass bei steigendem Kreatinin die Dosis von antiretroviralen Medikamenten, insbesondere von Tenofovir, rasch reduziert werden muss. Umgekehrt ist ein Tenofovir-assoziiertes Fanconi-Syndrom nicht immer die Ursache eines Nierenversagens bei HIV-Patienten. Bei dem vorgestellten Patienten bestand weder eine Glucosurie noch eine Phosphatämie als klinisches Zeichen eines Fanconi-Syndroms, noch konnte der Verdacht histologisch bestätigt werden. Durch rechtzeitiges Umsetzen der ART und die konsequente Behandlung der Grunderkrankungen (HIV, Hepatitis B, Alkohol, Depression, psychosoziale Situation) sowie durch den vorsichtigen Einsatz von Cortison besserte sich die Nierenerkrankung – entgegen der düsteren Prognose des Nephropathologen.
Dem Patienten geht es aktuell gut, er nimmt regelmäßig seine Medikation und ist sich bewusst, noch einmal knapp der Dialysepflichtigkeit entkommen zu sein. Der weitere Verlauf bleibt abzuwarten.