Ali Canbay, Guido Gerken, Fuat Saner, Essen
Leberersatzverfahren bei Leberinsuffizienz
Im Rahmen der Dekompensation einer chronischen Lebererkrankung (Akut-auf-chronisch oder Akut-auf-Zirrhose) kommt es zu einer Akkumulation verschiedener Gifte wie Ammoniak, inflammatorische Toxine, aromatische Aminosäuren und endogene Benzodiazepine, die zur hepatischen Enzephalopathie beitragen. Weitere systemische Mediatoren, wie das Stickstoffmonoxid (NO), führen über oxidativen Stress zu erhöhter Kapillarpermeabilität, Vasodilatation, Zelltod sowie zu Immundysregulation 1.
Seit 1970 wurde vergebens versucht, mit Hilfe unterschiedlicher Dialyseverfahren die Toxine aus dem Serum zu eliminieren. Zur Anwendung kam damals die herkömmliche Dialysebehandlung, aber auch Hämofiltration 2. In einer kontrollierten Studie konnte auch eine Kohleperfusion keinen Vorteil erzielen 3. Neuere Verfahren sind das Molecular Adsorbent Recirculation System (MARS) und die Prometheus-Therapie.
MARS
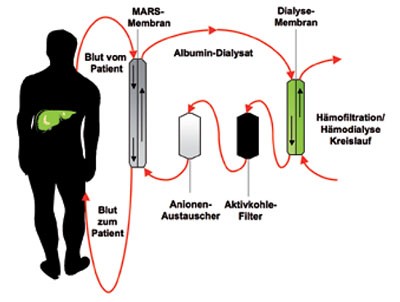
Abbildung 1
MARS wurde ursprünglich von Stange und Mitarbeitern in Zusammenarbeit mit der Fa. Teraklin entwickelt (Abb. 1) 4. Obwohl seit der Einführung des MARS-Systems eine große Zahl an Publikationen erschienen ist, existieren nur einige wenige prospektive, randomisierte Stu-dien. Die meisten hatten ihre primären Studienendpunkte bei der Verbesserung der biochemischen Profile (Senkung des Ammoniakgehalts, des Bilirubins, der Gallensäuren usw.), der hepatischen Enzephalopathie (HE) sowie des hepa-torenalen Syndroms (HRS) (Tabelle 1). Mitzner et al. 5 berichten von 13 Patienten, die aufgrund des HRS fünf Behandlungszyklen erhielten. Am siebten Tag nach der Erstbehandlung waren alle Patienten in der Kontrollgruppe gestorben, während 37,5 % in der Behandlungsgruppe überlebten.
In einer Folgestudie von Heemann et al. 6 wurden insgesamt 23 Patienten mit dekompensierter Leberzirrhose prospektiv randomisiert entweder einer MARS-Therapie oder alternativ der Standardtherapie für eine dekompensierte Leberzirrhose zugeführt, einschließlich Dialysebehandlung. Einschusskriterien waren Bilirubin > 20 mg/dl, HE > 2 sowie Nierenfunktionseinschränkung. Die Patienten in der MARS-Gruppe erhielten insgesamt 10 Behandlungen innerhalb von zwei Wochen. Am 30. Tag lebten mit 11/12 Patienten signifikant mehr Patienten im Vergleich zu 6/11 in der KonKontrollgruppe. Bilirubin, Gallensäuren sowie HE waren in der Behandlungsgruppe signifikant besser. Allerdings sind die Daten nur eingeschränkt auf ein längeres Überleben übertragbar.
| Studie/ Autor | Anzahl der untersuchten Patienten | Kontrollierte Studie | Biochemische Parameter gesenkt? | Hämodynamik | ZNS | 30-Tage Überleben |
|---|---|---|---|---|---|---|
| Stange 16 | 13 | Nein | Ja | Nicht erhoben | Ja | 69% |
| Schmidt 7 | 8 | Nein | Ja | Ja | Nein | 50% |
| Jalan 17 | 8 | Nein | Ja | Ja | Ja | 50% |
| Di Campli 18 | 13 | Nein | Ja | Nicht erhoben | Ja | 38% |
| Mitzner 5 | 13 | Ja | Ja | Ja | Nein | 37,5% vs. 0% Tag 7 |
| Heemann 6 | 23 | Ja | Ja | Ja | Ja | 90% vs. 55% |
| Sen 14 | 18 | Ja | Nein | Nein | Ja | 45% in beiden Gruppen |
| Hassanein 12 | 70 | Ja | Ja | Nicht erhoben | Ja | Nicht erhoben |
| Laleman 9 | 18 | Ja | Ja | Ja | Nicht erhoben | Nicht erhoben |
Tabelle 1: MARS-Therapie bei dekompensierter Leberzirrhose
Biochemische Parameter: Erhoben wurden hier der Ammoniakgehalt, Bilirubin, Gallensäuren vor und nach der Behandlung, um so den detoxifizierenden Effekt zu kontrollieren.Hämodynamik: Benötigen die Patienten weniger an Kreislauf-wirksamen Medikamenten, verbessert sich der Blutdruck?ZNS: Besserung der hepatischen Enzephalopathie
MARS und Hämodynamik
In einer unkontrollierten Studie konnten Schmidt et al. 7 bei 10 Patienten mit dekompensierter Leberzirrhose eine Verbesserung der Hämodynamik nach MARS-Behandlung nachweisen. Sen et al. 8 konnten diese Ergebnisse in einer prospektiven, kontrollierten Studie nicht bestätigen. Sie untersuchten prospektiv 18 Patienten mit einer alkoholischen Leberzirrhose, die in zwei Gruppen unterteilt wurden. Die Behandlungsgruppe erhielt über eine Woche sieben Zyklen einer MARS-Therapie, die Kontrollgruppe über den gleichen Zeitraum eine Standardtherapie. Die Hämodynamik wurde nicht signifikant verbessert. Die MARS-Therapie hatte auch keinen Einfluss auf die Zytokin- bzw. NO-Spiegel, die für die Kreislaufinstabilität verantwortlich sind. Es konnte lediglich die HE verbessert werden. In einer früheren Studie von Laleman et al. 9 wurde der Effekt von MARS mit der von Prome-theus in Bezug auf die Hämodynamik verglichen. Insgesamt wurden 18 Patienten mit dekompensierter Leberzirrhose untersucht. Die MARS-Therapie war der Prometheus-Behandlung in Bezug auf die Verbesserung der Hämodynamik signifikant überlegen. Allerdings ist die Fallzahl der Studie so gering, dass man hieraus keine generelle Empfehlung ableiten kann.
MARS und zerebraler Blutfluss
Schmidt et al. 10 untersuchten den Effekt einer MARS-Behandlung auf den zerebralen Blutfluss. Insgesamt wurden 10 Patienten mit Leberzirrhose einer 10- stündigen MARS-Behandlung unterzogen. Simultan wurde die Flussgeschwindigkeit der A. cerebri media gemessen. Es zeigte sich eine signifikante Besserung der Durchblutung nach Behandlung. Diese Arbeit könnte die Theorie der Ammoniak-Elimination mittels Glutamin-Elimination unterstützen 11. In der bisher größten Studie zu MARS und HE 12 wurden 39 Patienten einer 5-tägigen MARS-Therapie zugeführt und mit einer Kontrollgruppe von 31 Patienten ver-glichen. Hier konnte eine signifikante Verbesserung der HE in der Behandlungsgruppe nachgewiesen werden. In einer Metaanalyse von Khuroo et al. 13 konnte kein Überlebensvorteil der MARS-Therapie gegenüber der Standardtherapie herausgearbeitet werden.
Zum aktuellen Zeitpunkt ist die Senkung des Bilirubins bei der MARS-Therapie oder sonstigen Leberersatzverfahren der primäre Endpunkt. Jedoch korreliert das kurzfristige Senken des Bilirubinwertes in keiner Weise mit dem Überleben 14. Unabhängig von der Art der Leberunterstützung ist die Lebertransplantation die einzig kausale Therapie für Patienten mit terminaler Leberzirrhose 15.
Indikationen zur MARS-Therapie
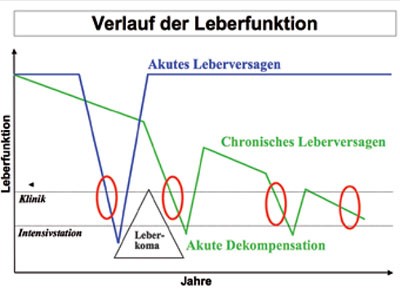
Abbildung 2
Die häufigsten Indikationen sind HE sowie das HRS (Abb. 2). Gelegentlich wird auch ein nicht erträglicher Juckreiz, wenn der Bilirubinwert im Serum zu hoch ist (Bilirubin > 15 mg/dL), als Indikation zur MARS-Therapie angesehen. Die MARS-Therapie als leberunterstützendes Verfahren hat wie oben aufgeführt keinen entscheidenden Vorteil für das Überleben des Patienten, zumindest geht das aus den bisher publizierten Daten hervor. Eine MARS-Therapie ist am ehesten als ein Bridging-Verfahren für eine kausale Therapie im Sinne einer Lebertransplantation anzusehen.
Voraussetzung für eine ambulante Behandlung ist, dass der Patient gut kompensiert und damit auch die Leberfunktion stabil ist. Die Indikation für eine ambulante MARS-Therapie würde am ehesten für Patienten in Betracht kommen, die aufgrund einer Hyperbilirubin-ämie an einem massiven Juckreiz leiden der sich durch andere sonst medikamentöse Behandlung (z.B. Antihistaminka, Colestyramin) nicht vermindern lässt.
Prometheus-Therapie
Eine Alternative zur MARS-Therapie stellt die Prometheus-Behandlung dar. Das von der Fa. Fresenius entwickelte Prometheus-System zählt zu den neueren Leberunterstützungssystemen. Anders als bei der Dialyse, wie sie bei Nierenversagen eingesetzt wird, müssen bei Leberversagen auch Giftstoffe entfernt werden, die fest an Transportproteine im Blut (Albumin) gebunden sind. Daher kombiniert das Prometheus-System eine typische Dialyse mit einer Adsorberbehandlung. Die Prometheus-Maschine pumpt das Blut zunächst über einen neuentwickelten Filter (AlbuFlow), der die Blutzellen und große Eiweißmoleküle zurückhält. Die Blutflüssigkeit (Plasma) mit dem Albumin und kleineren Eiweißmolekülen wird dann durch zwei Adsorber geleitet, welche die Giftstoffe vom Albumin ablösen und binden. Anschließend werden das Blutplasma mit dem entgifteten Albumin und die im AlbuFlow-Filter abgetrennten Zellen wieder zusammengeführt. Zuletzt folgt noch eine Dialyse, um die verbliebenen wasserlöslichen Giftstoffe zu entfernen. Das gereinigte Blut fließt zum Patienten zurück. Die Kos-ten für eine Behandlung sind vergleichbar mit denen einer MARS-Therapie.
Fazit
Aus der aktuellen Literatur lässt sich kein Überlebensvorteil der MARS-Therapie gegenüber der konventionellen Therapie ableiten. In einzelnen Fällen kann sicherlich eine passagere Erholung der Leberfunktion erreicht werden. Eine MARS- oder Prometheus-Therapie ist eher als Bridging-Verfahren für eine Lebertransplantation anzusehen, die derzeit noch die einzige kausale Therapie darstellt.
1 Sen S, Williams R, Jalan R. The pathophysiological basis of acute-onchronic liver failure. Liver. 2002; 22 Suppl 2: 5.
2 Evans TW. Review article: albumin as a drug--biological effects of albumin unrelated to oncotic pressure. Aliment Pharmacol Ther. 2002; 16 Suppl 5: 6.
3 O‘Grady JG, Gimson AE, O‘Brien CJ, Pucknell A, Hughes RD, Williams R. Controlled trials of charcoal hemoperfusion and prognostic factors in fulminant hepatic failure. Gastroenterology. 1988; 94: 1186.
4 Stange J, Ramlow W, Mitzner S, Schmidt R, Klinkmann H. Dialysis against a recycled albumin solution enables the removal of albumin-bound toxins. Artif Organs. 1993; 17: 809.
5 Mitzner SR, Stange J, Klammt S, et al. Improvement of hepatorenal syndrome with extracorporeal albumin dialysis MARS: results of a prospective, randomized, controlled clinical trial. Liver Transpl. 2000; 6: 277.
6 Heemann U, Treichel U, Loock J, et al. Albumin dialysis in cirrhosis with superimposed acute liver injury: a prospective, controlled study. Hepatology. 2002; 36: 949.
7 Schmidt LE, Sorensen VR, Svendsen LB, Hansen BA, Larsen FS. Hemodynamic changes during a single treatment with the molecular adsorbents recirculating system in patients with acute-on-chronic liver failure. Liver Transpl. 2001; 7: 1034.
8 Sen S, Ytrebo LM, Rose C, et al. Albumin dialysis: a new therapeutic strategy for intoxication from protein-bound drugs. Intensive Care Med. 2004; 30: 496.
9 Laleman W, Wilmer A, Evenepoel P, et al. Effect of the molecular adsorbentrecirculating system and Prometheus devices on systemic haemodynamicsand vasoactive agents in patients with acute-on-chronic alcoholic liverfailure. Crit Care. 2006; 10: R108.
10 Schmidt LE, Svendsen LB, Sorensen VR, Hansen BA, Larsen FS. Cerebral blood flow velocity increases during a single treatment with the molecular adsorbents recirculating system in patients with acute on chronic liver failure. Liver Transpl. 2001; 7: 709.
11 Butterworth RF. Pathophysiology of hepatic encephalopathy: a new look at ammonia. Metab Brain Dis. 2002; 17: 221.
12 Hassanein TI, Tofteng F, Brown RS, Jr., et al. Randomized controlled study of extracorporeal albumin dialysis for hepatic encephalopathy in advanced cirrhosis. Hepatology. 2007; 46: 1853.
13 Khuroo MS, Farahat KL. Molecular adsorbent recirculating system for acute and acute-on-chronic liver failure: a meta-analysis. Liver Transpl. 2004; 10: 1099.
14 Sen S, Davies NA, Mookerjee RP, et al. Pathophysiological effects of albumin dialysis in acute-on-chronic liver failure: a randomized controlled study. Liver Transpl. 2004; 10: 1109.
15 Karvellas CJ, Gibney N, Kutsogiannis D, Wendon J, Bain VG. Bench-to-bedside review: current evidence for extracorporeal albumin dialysis systems in liver failure. Crit Care. 2007; 11: 215.
16 Stange J, Mitzner SR, Risler T, et al. Molecular adsorbent recycling system (MARS): clinical results of a new membrane-based blood purification system for bioartificial liver support. Artif Organs. 1999; 23: 319.
17 Jalan R, Sen S, Steiner C, Kapoor D, Alisa A, Williams R. Extracorporeal liver support with molecular adsorbents recirculating system in patients with severe acute alcoholic hepatitis. J Hepatol. 2003; 38: 24.
18 Di Campli C, Zocco MA, Gaspari R, et al. The decrease in cytokine concentration during albumin dialysis correlates with the prognosis of patients with acute on chronic liver failure. Transplant Proc. 2005; 37: 2551.