Henryk Dancygier, Offenbach
Diagnostik der Leberzirrhose
Die Diagnose der Leberzirrhose wird mit steigendem Schweregrad immer einfacher. Fortgeschrittene Stadien sind häufig bereits am typischen klinischen Bild zu erkennen. In frühen Stadien gibt der Laborbefund, die Sonographie und Elastographie entsprechende Hinweise. Goldstandard zum Nachweis einer Fibrose/Zirrhose ist die Leberbiopsie.
| Parameter | Punkte 1 | 2 | 3 |
|---|---|---|---|
| Aszites | 0 | +/++ | +++ |
| Enzephalopathie | keine | Grad I/II | Grad III/IV |
| Albumin i.S. (g/dl) | > 3,5 | 2,8 – 3,5 | < 2,8 |
| Bilirubin i.S. (µmol/l)* | < 35 | 35 – 51 | > 51 |
| bei PbC, PSC** | < 69 | 69 – 170 | > 170 |
| Quick-Wert (%) | > 70 | 40 – 70 | < 40 |
| INR | < 1,7 | 1,8 – 2,3 | > 2,3 |
Tabelle 2 Child-Pugh-Stadien der Leberzirrhose.
| Einteilung nach Addition der Score-Punkte der einzelnen Parameter. |
||
| 5 – 6 Punkte: | Child A (gut kompensierte Erkrankung) | |
| 7 – 9 Punkte: | Child B (signifikante Funktionseinbuße) | |
| 10 – 15 Punkte: | Child C (dekompensierte Erkrankung) | |
| * | 17 μmol/l = 1 mg/dl | |
| ** | PBC | primär biliäre Zirrhose |
| PSC | primär sklerosierende Cholangitis | |
Die Leberzirrhose stellt das Spätstadium chronisch progredienter Lebererkrankungen unterschiedlicher Ätiologie dar. Sie ist durch Leberzelluntergang, Wachstums- und Proliferationsstörungen der Hepatozyten, Bindegewebsvermehrung, vaskuläre Veränderungen und Durch-blutungsstörungen gekennzeichnet, die schließlich zu einen knotigen Organumbau mit Verlust der normalen Läppchenarchitektur führen.
Klinik
Die Leberzirrhose entwickelt sich schleichend, meist über Jahre von Patient und Arzt unbemerkt. Das klinische Spektrum der Leberzirrhose reicht vom asymptomatischen Patienten, bei dem die Diagnose einer Zirrhose zufällig gestellt wird, bis zum Patienten mit manifestem Organversagen. Bei der Mehrzahl der Betroffenen wird die Zirrhose anlässlich uncharakteristischer Beschwerden wie Müdigkeit, Abgeschlagenheit, Leistungsknick, Schlafstörungen oder zufällig festgestellter veränderter Laborparameter (s.u.) diagnostiziert.
Die klinischen Zeichen der fortgeschrittenen Leberzirrhose leiten sich aus dem Verlust des funktionsfähigen Leberparechyms (Leberzellinsuffizienz) und aus den Folgen des vaskulär-parenchymatösen Organumbaus (portale Hypertonie) ab. In dieser Phase können die Komplikationen der Leberzirrhose wie Aszites, Varizenblutung, hepatische Enzephalopathie oder systemische Manifestationen eines hepatozellulären Karzinoms (HCC) das klinische Bild prägen. Dyspeptische Beschwerden, Meteorismus, Appetitlosigkeit und Gewichtsverlust können die klinische Aufmerksamkeit zunächst auf den Verdauungstrakt lenken, zumal 10 – 15% der Leberzirrhotiker an Magen- und/oder Duodenal-ulcera leiden.
Nach Diagnosestellung sollte versucht werden anhand anamnestischer Daten, klinischer und Laborbefunde, die Ursache der Zirrhose zu klären (Tab. 1), da die ätiologische Zuordnung auch im fortgeschrittenen Stadium der Zirrhose für die zu wählende Therapie entscheidend sein kann. Neben der Ursachenklärung ist der Schweregrad der Erkrankung zu bestimmen. Die gebräuchlichsten klinischen Stadieneinteilungen sind die Child-Pugh-Klassifikation (Tab. 2), der auch eine prognostische Bedeutung zukommt, sowie der Model of End-Stage Liver Disease (MELD) Score, der bei der Allokation von Organen zur Lebertransplantation eine überragende Bedeutung besitzt 1, 2
| Erkrankung | Befunde |
|---|---|
| Alkoholische Lebererkrankung | Alkoholanamnese (wird häufig negiert) AST/ALT > 2; γ-GT ↑; bei Abstinenz Abfall erhöhter γ-GT Werte Alkoholische Hepatitis: Hepatomegalie, Ikterus, Fieber, Leukozytose AST und ALT < 500 IU/ml AST/ALT > 2 Alkoholische Zirrhose: kleinknotig, sonographisch oft glatte Oberfläche bei plumper Hepatomegalie |
| Nichtalkoholische Fettlebererkrankung | Bis zu 20 g Alkohol/Tag Metabolisches Syndrom; verminderte Insulinsensitivität Zunächst ALT > AST, im weiteren Verlauf oft Umkehr dieses Verhältnisses 70% der bisher als kryptogen eingestuften Zirrhosen sind auf dem Boden einer NAFLD entstanden |
| Chronische Hepatitis C | Nachweis von Antikörpern gegen HCV Nachweis der HCV-RNA mittels PCR Leberbiopsie zur Bestimmung der Aktivität der Entzündung und des Stadiums der Fibrose Vaskulitische Hautveränderungen (Kryoglobuline) |
| Chronische Hepatitis b | Persistenz von HBsAg > sechs Monate nach initialer Infektion Nachweis von HBeAg und HBV-DNA i.S. sprechen für Infektiosität Leberbiopsie zur Bestimmung der Aktivität der Entzündung (Grading) und des Stadiums der Erkrankung (Staging) „Milchglas“-Zellen sind Hepatozyten, deren Zytoplasma große Mengen HBsAg enthält |
| Primär biliäre Zirrhose | Frauen : Männer = 9 : 1 Müdigkeit, verminderte Leistungsfähigkeit Ikterus und Juckreiz sind Spätsymptome Leicht erhöhte AST und ALT, deutlich erhöhte AP und γ-GT IgM ↑ AMA positiv (AMA-Subtyp M2 beweisend) Histologische Läsionen nicht gleichmäßig über die Leber verteilt Autoimmune Cholangitis: ANA positiv, AMA negativ |
| Primär sklerosierende Cholangitis | 70 - 90% der Patienten mit PSC haben Colitis ulcerosa Ikterus und Juckreiz sind Spätsymptome Leicht erhöhte ALT und AST, deutlich erhöhte AP und γ-GT PANCA bei 75 – 80% der Patienten nachweisbar ERCP (MRCP) sichert Diagnose: Strikturen und Dilatationen der intra- und/oder extrahepatischen Gallengänge Leberpunktion für Diagnose nicht erforderlich (Ausnahme: sog. small duct PSC) Komplikation: cholangiozelluläres Karzinom |
| Autoimmune Hepatitis | Frauen bevorzugt Hypergammaglobulinämie Typ 1 (klassisch): ANA, SMA, anti-SLA, anti-Aktin, ANCA Typ 2: anti-LKM-1, ALC-1 Überlappungssyndrom mit PBC: ANA positiv, AMA positiv |
| Hereditäre Hämochromatose | Familenanamnese Dunkles Hautkolorit in Spätstadien Bei etwa 90% der Patienten mit HH Transferinsättigung = 60% bei Männern und = 50% bei Frauen Hepatischer Eisen-Index in der Leberbiopsie = 1,9 (hepatische Fe-Konzentration in mmol/g Leber/ Alter). Wird heute kaum noch diagnostisch genutzt. Genetische Testung: HFE-Genmutation (Heterozygote entwickeln i. d. R. keine Zirrhose) Selten: nicht HFE assoziierte Hämochromatosen |
| Morbus Wilson | Familienanamnese Neurologisch-psychiatrische Störungen in der Kindheit und Jugend Bei jedem akuten Leberversagen < 40. Lebensjahr daran denken Coeruloplasmin i.S. i bei 95% der Patienten Kupfer-Ausscheidung im Urin ↑ Leberbiopsie: vielgestaltiges, nicht charakteristisches Bild. Steatose, Steatohepatitis, chronische Hepatitis, Zirrhose Kupfergehalt in der Leber erhöht (Cave: Kupfergehalt der Leber ist bei jeder chronisch-cholestatischen Lebererkrankung erhöht) |
| Alpha-1-Anti- trypsin-Mangel | Familienanamnese Chronisch obstruktive Lungenerkrankung a-Globulinzacke in der Serumelektrophorese abgeflacht oder fehlend a1-Antitrypsin i.S. erniedrigt Leberbiopsie: globuläre, PAS-positive, Diastase resistente Einschlüsse in Hepatozyten |
Tabelle 1: Charakteristische Befunde bei Patienten mit Leberzirrhose unterschiedlicher Ätiologie (nach 3).
| ALC | Antikörper gegen Leber Zytosol | AP | Alkalische Phosphatase | PCR | Polymerase-Ketten-Reaktion |
| ALT | Alanin-Aminotransferase (GPT) | AST | Aspartat-Aminotransferase (GOT) | PSC | primär sklerosierende Cholangitis |
| AMA | antimitochondriale Antikörper | HH | hereditäre Hämochromatose | SLA | Lösliches Leberantigen |
| ANA | antinukleäre Antikörper | LKM | Leber-Nieren-Mikrosomen | |
|
| ANCA | Antikörper gegen Neutrophilen-Zytoplasma | NAFLD | Nichtalkoholische Fettlebererkrankung |
Körperliche Untersuchungsbefunde
Die Ausprägung der körperlichen Untersuchungsbefunde hängt vom Stadium der Erkrankung und von der Ätiologie der Leberzirrhose ab, wobei eine ätiologische Zuordnung aufgrund der körperlichen Untersuchung nur bedingt möglich ist, da Ätiologie-spezifische Befunde selten sind und man sich vergegenwärtigen muss, dass alle zirrhosetypischen körperlichen Befunde, Spätveränderungen sind (Tab. 3).
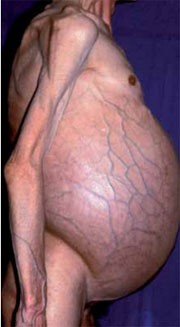
Abbildung 1
Patient mit massivem Aszites, verstärkter abdomineller venöser Zeichnung und ausge- prägter Atrophie der Extremitätenmuskulatur.
Die Zunahme des Bauchumfangs („Kleider zu eng, Gürtel spannt“) kann Folge eines Meteorismus und/oder der Entwicklung eines Aszites sein und deutet auf ein fortgeschrittenes Stadium der Lebererkrankung hin. Ein Frühzeichen der Flüssigkeitsretention ist die Nykturie, Ausdruck einer verstärkten Wasserrückresorption im Liegen. Beim Vollbild der weit fortgeschrittenen, dekompensierten Leberzirrhose ist der Körperha-bitus typisch. Infolge der generalisierten Muskelatrophie sind die Extremitäten abgemagert, das Fettpolster im Gesicht ist geschwunden, der Patient ist hohlwangig, kachektisch. Die Lippen sind dunkelrot, die Zunge aufgrund der Pa-pillenatrophie glatt und hochrot (Lacklippen und Lackzunge), in den Mundwinkeln zeigen sich Rhagaden. Das Abdomen ist durch den massiven Aszites stark aufgetrieben (Abbildung 1). Die gespannte, atrophische Abdominalhaut wirkt aufgrund des Schwundes ihrer Behaarung häufig glänzend (Bauchglatze). Die abdominelle venöse Gefäßzeichnung ist verstärkt, ein Caput medusae tritt jedoch nur selten auf. Bevorzugt im Bereich des Oberkörpers und im Gesicht finden sich unterschiedlich große Gefäßspinnen (Spider naevi), die auf Druck abblassen, um sich bei Nachlassen desselben wieder von einem zentralen Gefäß aus zu füllen. Aufgrund der hyperdynamen Zirkulation ist die Haut warm und trocken, der Puls kräftig. In dieser Phase liegt meist auch ein Ikterus vor.
Juckreiz kann im Prinzip bei jeder He-patopathie, insbesondere aber bei chronisch-cholestatischen Lebererkrankun-gen, medikamentösen Cholestasen und frühzeitig im Verlauf eines obstruktiven Ikterus auftreten. Er ist am stärksten an den Extremitäten, selten im Gesicht und fast nie im Genitalbereich ausgeprägt. Initial besonders quälend in den Abendstunden und nachts, ist er im weiteren Verlauf auch tagsüber vorhanden und bereits bei der Inspektion des Patienten an den Kratzeffekten zu erkennen.
An den Handflächen (gelegentlich auch an den Fußsohlen) findet sich ein Erythem. Die dünne, gefältelte, atrophische Haut des Handrückens imponiert als sog. Geldscheinhaut. Bevorzugt an den Extremitäten zeigen sich Petechien und Ekchymosen. Als Folge hormoneller Veränderungen finden sich beim Mann Zeichen der Feminisierung wie Gynäkomastie, Hodenatrophie, Rückgang der Sekundärbehaarung, bei der Frau eine Amenorrhoe. Die gezielte Anamnese fördert einen, selten spontan erwähnten, Libidoverlust zutage. Bei weit fortgeschrittener Leberinsuffizienz deutet ein süßlicher, leicht fekaler Atemgeruch (Foetor hepaticus) auf eine hepatische Enzephalopathie. Gedächtnis-, Konzentrations- und Koordinationsstörungen sowie Stimmungsschwankungen sind frühe Hinweise auf eine sich entwickelnde hepatische Enzephalopathie.
Schmerzhafte Muskelkrämpfe, meist nachts in den Waden, sind bei Patienten mit Leberzirrhose oft anzutreffen. Ihre Häufigkeit und Schwere hängen ab von der Dauer der Zirrhose, dem Grad der Leberfunktionseinschränkung und der Reduktion des effektiven zirkulierenden Volumens.
Im fortgeschrittenen Stadium ist die Leber meist klein (Ausnahme alkoholische Leberzirrhose), derb und nur bei tiefer Inspiration zu tasten. Bei geringem Aszites und dünnen Bauchdecken ist bei grobknotiger Zirrhose gelegentlich ihre unregelmäßige Oberfläche zu fühlen. Als Ausdruck der portalen Hypertension ist die Milz vergrößert tastbar, wobei das Ausmaß der Splenomegalie keine enge Korrelation mit dem Grad der portalen Hypertonie aufweist.
Eine Dupuytrensche Kontraktur der Hände und auch beidseitige Parotisschwellungen werden häufiger bei Alkoholikern beobachtet. Bei biliären Zirrhosen dominiert die oft langjährige Cholestase das klinische Bild. Häufiger als bei Zirrhosen anderer Genese finden sich daher Xanthelasmen
| Befund |
Bemerkungen |
|---|---|
| Aszites | Portale Hypertension Sonographisch und computertomographisch lassen sich kleinste Aszitesmengen (ab 100 – 150 ml) nachweisen |
| Hepatomegalie | Fakultativ; bei makronodulärer Zirrhose im Endstadium ist die Leber klein |
| Splenomegalie | Portale Hypertension |
| Hautveränderungen | |
| lacklippen/lackzunge | Hautatrophie, Papillenatrophie |
| Mundwinkelrhagaden | Zinkmangel |
| Spider naevi | Keine echten Naevi; es handelt sich um Gefäßneubildungen mit einer zentralen Arteriole mit radiär ausstrahlenden kapillären Füßchen (spinnenbeinartige Gefäßreiser) |
| Geldscheinhaut | Hautatrophie bei Zinkmangel |
| Palmarerythem | Kann auch an Fußsohlen und Zehen auftreten. Östrogen : Testosteron ↑ (?) |
| Dupuytrensche Kontraktur | Kontraktur der Palmarfaszie Vorwiegend bei Alkoholikern Schädigung durch lokal vemehrte Bildung freier Radikale und oxidativen Stress? |
| Ikterus | Ab einer Bilirubinkonzentration von > 2,5 mg% im Serum bei Tageslicht, zunächst an den Skleren und im weißlichem Abschnitt des Frenulum linguae sichtbar Zeichen fortge- schrittene Leberinsuffizienz: kanalikuläre Sekretionsstörung des konjugierten Biliru- bins Hepatozelluläre Konjugation des Bilirubins ist erst im Terminalstadium der Zirrhose gestört |
| Purpura | Gefäßfragilität, Thrombopenie |
| Kratzeffekte | Juckreiz häufig bei biliären Zirrhosen |
| Venöse gefäßzeichnung der bauchhaut | Portale Hypertension |
| Caput medusae | Sehr selten; Wiedereröffnung der V. um- bilicalis: periumbilikale, radiär vom Nabel ausgehende Kollateralvenen; erweiterte, ge- schlängelte Venen der vorderen Bauchwand sind Ausdruck der portalen Hypertension und nicht zu verwechseln mit dem Caput medusae |
| Xanthelasmen, eruptive Xanthome | Cholesterinablagerungen in der Haut bei Patienten mit Hypercholesterinämie und länger bestehenden cholestatischen Lebererkrankungen bzw. biliären Zirrhosen Xanthelasmen treten im Bereich der Augen (Oberlider) auf, eruptive Xanthome bevorzugt an den Streckseiten der Extremitäten |
| Nagelveränderungen | |
| Weißnägel | Daumen und Zeigefinger bevorzugt |
| Blaue lunulae | Gelegentlich bei Morbus Wilson |
| Trommelschlegel- finger/Uhrglasnägel | Hepatopulmonales Syndrom |
| Muehrcke-bänder | Weisse, paarweise über die ganze Nagelplatte, parallel zur Lunula ange- ordnete, querverlaufende Linien; nicht spezifisch für Zirrhose; Ausdruck einer über längere Zeit bestehenden, ausge- prägten Hypalbuminämie (< 22 g/l) |
| Endokrine Veränderungen | |
| Bauchglatze | |
| Männliche Sekundärbehaarung [pfeilunten] | |
| Hodenatrophie | |
| Gynäkomastie | Auch an Aldosteronantagonisten denken |
| Amenorrhoe | |
| Verschiedenes | |
| Foetor hepaticus | Intestinales Methylmercaptan, Dimethylsulfid oder Dimethyldisulfid (?) |
| Kayser Fleischer ring | Ringförmige, gold-braune Kupferablagerung in der Descemetschen Membran an der Peripherie der Hornhaut Spaltlampenuntersuchung Ist ein Kennzeichen des Morbus Wilson, tritt gelegentlich aber auch bei der primär biliären Zirrhose auf |
| Muskelatrophie | Zytokine (?) Mangel- und Fehlernährung |
| Parotisschwellung | Mangel- und Fehlernährung Alkoholiker |
Tabelle 3: Körperliche Befunde bei Leberzirrhose (nach 3)
Laborveränderungen
Diese hängen vom Stadium der Erkrankung und von der Ursache der Leber-zirrhose ab. Die wichtigsten unspezifischen Laborveränderungen sind in Tabelle 4 aufgeführt. Ätiologie-spezifische Parameter wie immunserologische und virologische Befunde werden hier nicht besprochen, da sie den Umfang des Beitrages übersteigen.
Die meisten Zirrhotiker weisen eine leichte normo- bis makrozytäre Anämie auf. Als Ausdruck eines Hyperspleniesyndroms findet sich eine Leuko- und Thrombopenie, wobei Thrombozytenzahlen unter 30.000/μl selten und klinisch relevante Blutungen eher die Ausnahme sind.
Erhöhte Aminotransferasen weisen in der Regel auf einen noch aktiven entzündlichen Prozess hin. Sie sind bei den meisten Zirrhotikern allerdings nur gering (< 100 IU/l) erhöht. Höhere Anstiege ihrer Serumkonzentrationen weisen auf nekrotische Schübe hin, wobei keine enge Korrelation zwischen der Höhe des Aminotransferasenanstiegs, der Aktivität des Entzündungsprozesses und dem Ausmaß der Parenchymnekrosen besteht. Bei den viralen Zirrhosen im Gefolge einer chronischen Hepatitis B (± D) und C ist die ALT > AST, bei der alkoholischen Zirrhose ist die AST > ALT. Zusätzlich finden sich hier meist deutliche Anstiege der γ-GT, die unter Alkoholkarenz rückläufig sind. Allerdings sind diese Relationen in fortgeschrittenen, „ausgebrannten“ Zirrhosestadien nicht mehr so aussagekräftig. Hier liegen die Aminotransferasen meist nur noch gering über der Norm oder sie befinden sich oft sogar im unteren Normbereich. Im Vergleich zu den Aminotransferasen überproportional erhöhte Cholestaseparameter, alkalische Phosphatase und γ-Glutamyltransferase, weisen auf eine biliäre Genese oder auf Überlappungssyndrome als Ursache der Zirrhose hin. Die Bilirubinkonzentration bleibt lange Zeit normal oder ist nur leicht erhöht. Die Höhe des Bilirubinspiegels gilt, insbesondere bei den biliären Zirrhosen, als Prognoseparameter. Erhöhte Cholesterin- und Triglyzeridkonzentrationen, bei erniedrigten Cholesterinestern werden ebenfalls bevorzugt bei den biliären Zirrhosen gesehen.
Die funktionelle Reservekapazität der Leber ist groß. Daher treten Einschränkungen der Synthese- und Entgiftungsleistungen erst in fortgeschrittenen Krankheitsstadien auf. Hierzu zählen eine verminderte Albuminsynthese mit Hypalbuminämie, eine verminderte Synthese der hepatischen Gerinnungsfaktoren mit einer hieraus resultierenden Verlängerung der Prothrombinzeit und ein Abfall der Cholinesterase-Konzen-tration i.S.. Bei der Interpretation erniedrigter Albumin- und Cholinesterase-Konzentrationen ist zu berücksichtigen, dass diese Eiweiße negative Akutphasenproteine sind, deren Konzentrationen daher auch bei akuten Infektionen erniedrigt sind.
Bei 80 % der Zirrhosepatienten, und bei allen Patienten deren Zirrhose Folge einer Autoimmunhepatitis ist, besteht eine Hyper-γ-Globulinämie mit breit-basig erhöhter Gammazacke in der Serumelektrophorese. Sie ist Ausdruck eines unspezifisch aktivierten Immun-systems. Die γ-Globuline machen zwischen 20 und 35 %, bei der Autoimmunhepatitis oft über 50 % der Gesamtproteine aus. Die Verteilung der Immunglobulinklassen lässt auch gewisse Rückschlüsse auf die Ursache der Zirrhose zu. Bei viralen Zirrhosen ist vorwiegend IgG, bei der alkoholischen Zirrhose IgA und bei den biliären Zirrhosen IgM erhöht. Die aufmerksame Analyse der Serumelektrophorese wird nicht nur diese häufigen Veränderungen erfassen, sie kann auch den Verdacht auf einen α1-Antitrypsin-Mangel begründen, bei dem die α-Globulinzacke abgeflacht ist oder ganz fehlt.
Als Ausdruck einer weit fortgeschrittenen Leberzellinsuffizienz ist die Ammoniakkonzentration i.S. erhöht und es lassen sich Änderungen des SerumAminosäurenmusters erfassen. Die verzweigtkettigen Aminosäuren (Valin, Leucin, Isoleucin) sind erniedrigt und die aromatischen (Phenylalanin, Tyrosin, Methionin) erhöht. Die Durchführung spezifischer Leberfunktionstests, wie z.B. Indocyaningrün Test oder Koffein-Clearance, ist in der klinischen Praxis entbehrlich.
| Laborbefund |
Bemerkungen |
|---|---|
| Transaminasen, Cholestaseparameter | Virale Zirrhose: ALT > AST Alkoholische Lebererkrankung: AST > ALT NAFLD: zunächst ALT > AST, bei Zirrhose AST > ALT Biliäre Zirrhosen/Cholangiopathien: γGT und AP ↑↑, TA ↑ |
| Bilirubin ↑ | Anstieg in Spätstadien; Prognoseparameter |
| Cholinesterase ↓ | Syntheseparameter erg.: negatives Akutphasenprotein |
| Prothrombinzeit ↑ | Syntheseparameter Gerinnungsfaktoren ↓ |
| Albumin ↓ | Syntheseparameter Negatives Akutphasenprotein |
| γ-Globuline ↑ | Breitbasig erhöhte γ-Zacke bei 80% der Zirrhosepatienten: Ausdruck eines unspezifisch aktivierten Immunsystems 20-35% der Gesamtproteine entfallen auf γ-Globuline Autoimmunhepatitis: γ-Zacke bei allen Patienten γ-Globuline > 50% der Gesamtproteine IgM ↑ bei primärer biliärer Zirrhose IgA ↑ bei alkoholischer Zirrhose IgG ↑ bei viralen Zirrhosen |
| Blutbild | Leichte normo- bis makrozytäre Anämie Akanthozyten Leukopenie, Thrombopenie (Hypersplenismus) |
| Ammoniak ↑ | Fortgeschrittene Leberinsuffizienz |
| Verzweigtkettige AS ↑ * | Fortgeschrittene Leberinsuffizienz |
| Aromatische AS ↑ * | Fortgeschrittene Leberinsuffizienz |
Tabelle 4: Laborveränderungen im Serum bei Leberzirrhose.
* Bestimmung in der klinischen Praxis nicht erforderlich
ALT Alanin Aminotransferase
AP Alkalische Phosphatase
AS Aminosäuren (verzweigtkettige AS: Valin, Leucin, Isoleucin ; aromatische AS: Phenylalanin, Tyrosin, Methionin)
AST Aspartat Aminotransferase
GT γ Glutamyl-Transpeptidase
NAFLD Nichtalkoholische Fettlebererkrankung
TA Transaminasen, Aminotransferasen
Fibrose-Indizes
In Tabelle 5 ist eine Auswahl von Scores und Indizes zusammengestellt, die, basierend auf einfachen Laborparametern, zur Quantifizierung der Leberfibrose ent-wickelt wurden. Allen diesen Tests ist gemeinsam, dass sie sich im klinischen Alltag nicht durchgesetzt haben. Nur der APRI und der Pohl Score sind einfach zu berechnen. Die Stärke des APRI liegt im Ausschluss einer signifikanten HCVbedingten Fibrose 4.
| Score, Index | Berechnung | Interpretation |
|---|---|---|
| APRI * | AST Serumspiegel (/ULN**) × 100 geteilt durch Plättchenzahl (10 9/l) |
Index = 1.5: ausgeprägte Fibrose (Ishak = 3) Index = 0.5: Ausschluss einer ausgeprägten Fibrose (Ishak < 3) |
| Fibrotest | 4.467 × log [a2 Makroglobulin (g/l)] – 1.357 × log [Haptoglobin (g/l)] + 1.017 × log [γGT (IU/l)] + 0.281 × [Alter (Jahren)] + 1.737 × log [Bilirubin (mmol/l)] – 1.184 [Apolipoprotein A1 (g/l)] + 0.301 × [Geschlecht (0 für weiblich; 1 für männlich) – 5.540] |
Score = 0.60 – 1.00: ausgeprägte Fibrose (METAVIR F3, F4) Score = 0 – 0.10: Ausschluss einer ausgeprägten Fibrose |
| Forns index | 7.811 – 3.131 × log (Plättchen- zahl [10 9/l]) + 0.781 × log (γGT [IU/l]) + 3.467 × log (Alter) – 0.014 × (Cholesterin [mg/dl]) |
Index = 6.9: ausgeprägte Fibrose (Scheuer Stadium 3, 4; METAVIR F3, F4) Index = 4.21: Ausschluss einer ausgeprägten Fibrose |
| Pohl Score | AST/ALT (U/l) und Plättchenzahl/µl | AST/ALT > 1 und Plättchenzahl <150,000/µl: ausgeprägte Fibrose (METAVIR F3, F4) AST/ALT < 1 und Plättchenzahl >150,000/µl: Ausschluss einer ausgeprägten Fibrose |
| Fibro index | 1.738 – 0.064 (Plättchenzahl [× 104/mm3]) + 0.005 (AST [IU/l]) + 0.463 (γ-Globuline [g/dl]) |
Index = 1.25: keine oder milde Fibrose (F0, F1) Index = 2.25: ausgeprägte Fibrose (F2, F3) |
Tabelle 5: Auswahl klinischer Scores und Indizes zur Beurteilung der Leberfibrose
* APRI Aspartate Aminotransferase-to-Platelet Ratio Index
** ULN oberer Normwert
Sonographie, CT und MRT
Die Diagnose einer manifesten Zirrhose kann mit hinreichender Genauigkeit durch die körperliche Untersuchung sowie anhand veränderter Laborpara-meter gestellt werden. Gleichwohl gilt die Diagnose erst durch den Nachweis des knotigen Organumbaus und der vaskulären Alterationen als gesichert. Daher stellen die nicht invasiven bildgebenden Verfahren eine tragende Säule in der Diagnostik der Leberzirrhose dar.
Die Sonographie ist das wichtigste nicht invasive Verfahren in der Diagnostik der Leberzirrhose. Wichtigstes sonographisches Diagnosekriterium für die Zirrhose ist die Darstellung der Nodularität der Leberoberfläche. Weitere Kriterien sind ein unruhiges Reflexmuster, rarefizierte und geschlängelte Lebergefäße. Diese sonographischen Befunde lassen sich bei der makronodulären Zirrhose relativ einfach erheben. Bei der mikronodulären alkoholischen Zirrhose ist die Leber groß, ihr kaudaler Rand abgerundet. Die Oberfläche kann derart feinwellig sein, dass sie sonographisch glatt imponiert. Das Reflexmuster ist homogen verdichtet. Eine sichere sonographische Abgrenzung der alkoholischen Zirrhose von der alkoholischen Fettleber ist daher oft nicht möglich. Der Durchmesser der V. portae korreliert mit dem Grad der portalen Hypertonie. Bereits geringste Aszitesmengen (ab etwa 100 ml) lassen sich sonographisch nachweisen. Die Farbdoppler-Duplex-Sonographie verbessert die Gefäßdiagnostik. Der Blutfluss lässt sich quantifizieren, Thromben in den Lebervenen und in der Pfortader gut darstellen. Es gibt Hinweise darauf, dass die Schwere der Lebererkrankung mit der sonographisch bestimmten mittleren Flussgeschwindigkeit in der V. portae korreliert.
Computertomographie (CT) und Kernspintomographie (MRT) sind in der Diagnostik der Leberzirrhose dem Ultraschall nicht überlegen. Sie haben ihren Stellenwert bei der Abklärung HCC-verdächtiger Läsionen in einer zirrhotischen Leber.
TE und ARFI
Die Transiente Elastographie (TE) ist ein relativ neues nicht invasives Verfahren, das sich sowohl Ultraschallwellen (5MHz) als auch niedrigfrequenter (50Hz) elastischer Wellen bedient, deren Ausbreitungsgeschwindigkeit u.a. von der Gewebeelastizität abhängt. Durch Messung der Lebersteifigkeit wird versucht die Fibrose zu quantifizieren. Die Technik ist gut reproduzierbar mit einer geringen inter- und intraindividuellen Variabilität, obgleich Leberverfettung und nekroinflammatorische Aktivität die gemessene Korrelation zwischen Lebersteifigkeit und Fibrose insbesondere in den frühen Fibrosestadien verfälschen können. Die meisten Untersuchungen liegen zu Fibrosen im Rahmen der chronischen Hepatitis B und C vor. Der positive und negative prädiktive Wert für die Diagnose einer Zirrhose wurde mit 70 – 95 % bzw. 77 – 95 % angegeben, wobei die Diskriminierungsfähigkeit der TE für fortgeschrittene Fibrosen deutlich besser als für frühe Fibrosestadien ist, wo eine hohe Variation der Ergebnisse beobachtet wird 5, 6, 7, 8. Darüber hinaus sollte eine Fibrose nicht mit einer Zirrhose gleichgesetzt werden. Die Fibrose stellt nur einen Teilaspekt des zirrhotischen Organumbaus dar.
Das Acoustic Radiation Force Impulse Imaging (ARFI) ist eine neue Technik bei der die Lebersteifigkeit während der B-Bild Ultraschalluntersuchung gemessen wird. Die Ergebnisse des ARFI Imaging (VirtualTouch) sind noch preliminär, vermutlich aber denen der TE vergleichbar 9.
Leberbiopsie
Der Goldstandard der Zirrhosediagnostik ist die Leberbiopsie. Diese kann perkutan oder unter laparoskopischer Sicht erfolgen. Die sonographisch gesteuerte perkutane Biopsie ist das heute am weitesten verbreitete Verfahren zur Gewinnung von Leberpunktionsmaterial. Histologisch kann nicht nur der pseudolobuläre Umbau nachgewiesen werden, oft ergeben sich feingeweblich wertvolle Hinweise auf die Ursache der Zirrhose. Die Komplikationsraten der perkutanen Leberbiopsie liegen bei einer Mortalität von etwa 1 – 2 / 10000, einer Morbidität von 3 / 1000 und lokalisiertem Schmerz in 3 / 10 Eingriffen.
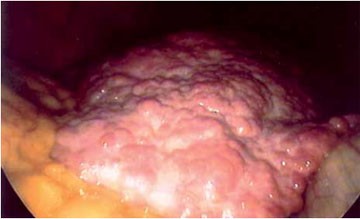
Abbildung 2: Laparoskopisches Bild einer grobknotigen Leberzirrhose.
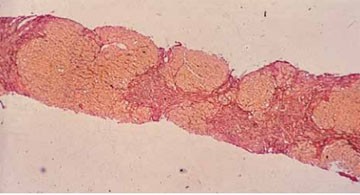
Abbildung 3: Leberpunktat. Der zirrhotische Umbau ist in der Bindegewebsfärbung (Domagk) leicht zu erkennen.
Die Diagnose einer Zirrhose am Punktat ist mit einigen Schwierigkeiten behaftet. Gerade bei einer zirrhotischen Leber zerfällt der Punktionszylinder häufig in einzelne Gewebsfragmente, was den Nachweis eines strukturellen Organumbaus erheblich erschwert. Die perkutane Gewebsentnahme ist mit einem Sammelfehler verbunden, der in bis zu 30 % der Fälle zu einem falschen negativen Ergebnis führen kann 10, 11. Insbesondere bei grobknotigen Zirrhosen wird vorzugsweise Material aus den weichen Parenchymknoten und nicht aus den derben Bindegewebssträngen aspiriert. Die Biopsie unter laparoskopischer Sicht verringert den Sammelfehler und gestattet die Erkennung präzirrhotischer Stadien, sowie die Unterscheidung eines partiellen von einem kompletten Organumbau (Abb. 2). Ferner können während der Laparoskopie, die auch mit relativ geringen Aufwand als Mini-Laparoskopie durchgeführt werden kann, ohne Schwierigkeiten mehrere Biopsate aus unterschiedlichen Organ-abschnitten entnommen werden, was die diagnostische Treffsicherheit erhöht 12, 13.
Voraussetzung für die zuverlässige Diagnostik der Leberzirrhose am Punktat ist die Beachtung bestimmter Veränderungen und Kriterien.
- Der Punktionszylinder sollte ≥ 1.2 mm breit und ≥ (1.5) – 2 cm lang sein, um eine adäquate histologische Beurteilung zu gewährleisten.
- Die Diagnose einer Zirrhose ist hochwahrscheinlich, wenn das Punktat wenigstens einen komplett von Bindegewebe umgebenen Parenchymknoten enthält.
- Die Diagnose ist gesichert, wenn mehrere solcher Knoten im Punktat darstellbar sind oder wenn bindegewebige Septen abnorm strukturierte Läppchen durchqueren (Abb. 3).
- Das Vorhandensein breiter Bindegewebssepten ohne Portalfelder, und eine veränderte hepatische Architektur mit Verlust der normalen topographischen Lagebeziehungen zwischen Zentralvenen und Portalfeldern, sprechen mit hoher Wahrscheinlichkeit für eine Zirrhose, sind aber diagnostisch nicht beweisend.
- Am fragmentierten Punktionszylinder ist die Suche nach Bindegewebe am Rand der Fragmente, häufig mit speziellen Retikulin- und Kollagenfaserfärbungen erforderlich.
- Größenvariationen der Hepatozyten und der Leberzellkerne in verschiedenen Punktatabschnitten und Änderungen im Wachstumsmuster der Hepatozyten, die sich z.B. an mehrreihigen Leberzellplatten oder an Kompressionseffekten am Rande der Knoten widerspiegeln, sind mit einer Zirrhose vereinbar 14.
Auch unter Beachtung dieser Kriterien kann es im Einzelfall schwierig sein zu entscheiden, ob bereits eine komplette Zirrhose oder eine präzirrhotische Fibrose vorliegt.
1 Christensen E, Schlichting P, Fauerholdt L, et al. Prognostic value of Child-Turcotte criteria in medically treated cirrhosis. Hepatology 1984; 4: 430 – 435
2 Kamath PS, Kim WR The Model for End-Stage Liver Disease (MELD). Hepatology 2007; 45: 797 – 805
3 Dancygier H Clinical Hepatology. Principles and Practice of Hepatobiliary Diseases, 2010; Springer-Verlag, Berlin Heidelberg
4 Shaheen AA, Myers RP Diagnostic accuracy of the aspartate aminotransferase-to-platelet ratio index for the prediction of hepatitis C-related fibrosis: a systematic review. Hepatology 2007; 46: 912 – 921.
5 Nguyen-Khac E, Capron D Noninvasive diagnosis of liver fibrosis by ultrasonic transient elastography (Fibroscan). Eur J Gastroenterol Hepatol 2006; 18: 1321 – 1325
6 Friedrich-Rust M, Ong MF, Martens S, et al. Performance of transient elastography for the staging of liver fibrosis: a meta-analysis. Gastroenterology 2008; 134: 960 – 974
7 Stebbing J, Farouk L, Panos G, et al. A meta-analysis of transient elastography for the detection of hepatic fibrosis. J Clin Gastroenterol. 2010; 44: 214 – 219
8 Tsochatzis EA, Gurusamy KS, Ntaoula S, et al. Elastography for the diagnosis of severity of fibrosis in chronic liver disease: A meta-analysis of diagnostic accuracy. J Hepatol. 2011; 54: 650 – 659
9 Piscaglia F, Salvatore V, Di Donato R, et al. Accuracy of VirtualTouch Acoustic Radiation Force Impulse (ARFI) Imaging for the Diagnosis of Cirrhosis during Liver Ultrasonography. Ultraschall Med. 2011; 32: 167 – 175
10 Soloway RD, Baggenstoss AH, Schoenfield LJ, et al. Observer error and sampling variability tested in evaluation of hepatitis and cirrhosis by liver biopsy. Dig Dis Sci 1971; 16: 1082 – 1086
11 Maharaj B, Maharaj RJ, Leary WP, et al. Sampling variability and its influence on the diagnostic yield of percutaneous needle biopsy of the liver. Lancet 1986; i: 523 – 525
12 Pagliaro L, Rinaldi F, Craxi A, et al. Percutaneous blind biopsy versus laparoscopy with guided biopsy in diagnosis of cirrhosis. A prospective, randomized trial. Dig Dis Sci 1983; 28: 39 – 43
13 Lohse A Rolls Royce for everybody? Diagnosing liver disease by mini-laparoscopy. J Hepatology 2011; 54: 584 – 585
14 Scheuer PJ Liver biopsy in the diagnosis of cirrhosis. Gut 1970; 11: 275 – 278