Tilman Sauerbruch, Bonn
Komplikationen - Varizen
Zur Prävention der Varizenblutung stehen die Ligatur und Medikamente sowie zur Prävention der Rezidivblutung im Einzelfall auch die Anlage eines TIPS zur Verfügung. Bei der akuten Blutung sind die Stabilisierung des Kreislaufs, die endoskopische Blutstillung, eine medikamentöse Portaldrucksenkung und eine Antibiotikatherapie die wesentlichen Maßnahmen.
Die Leberzirrhose geht immer einher mit einer portalen Hypertension (Druckgradient zwischen Portalvene und unterer Hohlvene > 6 mm Hg). Ösophagusvarizen entstehen ab einem portalvenösen Druckgradienten von 10 mm Hg. Das wesentliche Risiko der Ösophagusvarizen ist die Blutung. Sie hat eine Letalität um 20 bis 30 %. Patienten mit sehr großen Varizen, hohem Druck in den Varizen und bestimmten endos kopischen Merkmalen auf den Krampfadern sind besonders blutungsgefährdet, auch Patienten mit alkoholischer Leberzirrhose und zunehmender Dekompensation der Erkrankung (Child C). In Deutschland sind Ösophagusvarizen bei etwa 70 % der Patienten durch eine alkoholische Zirrhose bedingt, gefolgt von viral induzierten Leberzirrhosen, der primär biliären Zirrhose und metabolischen Ursachen wie z. B. Hämochromatose. Bei jungen Patienten muss auch immer an einen prähepatischen Block gedacht werden. Bei diesem besteht häufig keine gleichzeitige Leberzirrhose (Ursachen siehe unten) und die Blutung ist meist nicht so lebensbedrohlich, da die Gefahr des Leberversagens gering ist.
Therapie
Die Behandlung der portalen Hypertension betrifft drei Situationen: die Prophylaxe der ersten Blutung, die Behandlung der akuten Blutung und die Prophylaxe der Rezidivblutung.
Erste Blutung verhindern
Durch eine Behandlung der Grund erkrankung, die zur Zirrhose führt (an tivirale Therapie bei der chronischen
Hepatitis B oder chronischen Hepatitis C, Aderlässe bei der Hämochromatose) lassen sich Komplikationen der Leberzirrhose
verhindern, so auch die Entstehung von Varizen. Die Gabe von nichtselektiven Betablockern verhindert allerdings die
Ausbildung der Varizen nicht.
|
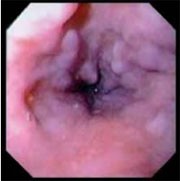
Abb 1 Kleine Ösophagusvarizen ohne endoskopische Risikozeichen: Eine Indikation zur Therapie, um eine erste Blutung zu verhindern, besteht nur, wenn gleichzeitig die Leberfunktion schlecht ist. |
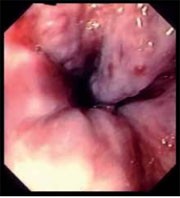
Abb 2 Große Ösophagusvarizen mit endoskopischen Risikozeichen: Es besteht immer eine Indikation zur primärprophylaktischen Therapie. |
Sind Ösophagusvarizen entstanden, ergibt sich die Indikation zur medi kamentösen Verhinderung der ersten Blutung (Abbildung 1 + 2). Es werden zwei verschiedene therapeutische Ansätze gewählt, entweder die Gabe eines nichtselektiven Betablockers, der einerseits das Herzminutenvolumen senkt und andererseits direkt auch die Splanchnikusdurchblutung drosselt (Abbildung 3), oder die endoskopische Verödung von Ösophagusvarizen durch Ligatur der Gefäße. Derzeit besteht folgender Konsens: Patienten mit kleinen Varizen und endoskopischen Risiko zeichen oder gleichzeitigem Child C- Stadium (dekompensierte Zirrhose) haben ein erhöhtes Risiko zu bluten und sollten mit einem nicht-selektiven Betablocker behandelt werden. Patienten mit kleinen Varizen ohne diese Risikokonstellation können, müssen aber nicht, behandelt werden. Dagegen sollte Patienten mit großen Varizen immer eine Behandlung mit einem nicht-selektiven Betablocker oder eine endoskopische Ligatur empfohlen werden. Die Wahl richtet sich nach der lokalen Expertise, Präferenz und Charakteristik der Pa tienten sowie den möglichen Neben wirkungen und Kontraindikationen bezogen auf den einzelnen Patienten. Carvedilol, ein nicht-selektiver Beta blocker mit gleichzeitiger blockierender Wirkung auf die Alpha-1-Adreno zeptoren, ist möglicherweise dem Propranolol überlegen und wird derzeit weiter untersucht.
Akute Varizenblutung
Bei Patienten mit bekannter Leberzirr hose oder hochgradigem Verdacht auf eine Leberzirrhose und klinischen Zeichen der intestinalen Blutung (Hämatemesis) ist es gerechtfertigt, schon auf dem Transport in die Klinik eine vasoaktive Therapie mit Terlipressin (Glycylpressin® 1–2 mg alle 4 Stunden), wenn möglich bei gleichzeitiger Gabe eines Nitratpflasters (Glyceroltrinitrat 10 mg über 24 Stunden) zur Verhinderung systemischer vasokonstriktorischer Nebenwirkungen, zu beginnen (Abbildung 4). Alternativ ist die Gabe von Octreotid 50 ug als Bolus und dann als Dauerinfusion (50 ug/h) sinnvoll. Bei Eintritt in die Klinik muss der Patient zunächst mit einem weitlumigen, am besten zentralvenösen Katheter versorgt werden. Nach Stabilisierung der Kreislaufsituation und entsprechender Blutabnahme zur Bestimmung der labor chemischen Notfallparameter sowie zur Kreuzung von Erythrozytenkonzentraten muss der Patient so schnell wie möglich endoskopiert werden. Bei noch aktiver Blutung sollte diese möglichst exakt lokalisiert und endoskopisch versorgt werden. Besteht zum Zeitpunkt der Endoskopie keine aktive Blutung mehr, so kann sofort mit einer Ligatur zur Rezidivblutungsprophylaxe begonnen werden. Ist schon während der Endoskopie ersichtlich, dass die Blutung durch eine endoskopische Maßnahme zusammen mit einer adjuvanten medikamentösen Therapie (Terlipressin oder Octreotid) nicht zu stillen ist, so sollte bei Erfahrung die Ballontamponade ein gesetzt werden. Kleine Studien weisen auf die schonendere Möglichkeit, mit endoskopisch gelegten, wieder entfernbaren ummantelten Stents die blutenden Varizen zu komprimieren (DANIS-Stent) (Abbildung 4).
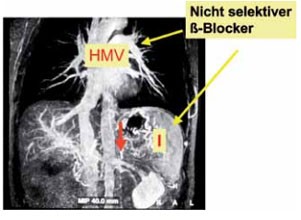
Abb 3 Portaldrucksenkung durch nicht selektive ß-Blocker: Die Senkung des Herzminutenvolumens und Drosselung der Splanchnicusdurchblutung führt zum Druckabfall in den portalvenösen Kollateralen. |
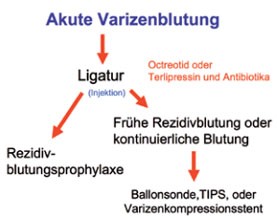
Abb 4 Akute Varizenblutung |
Bei gesicherter Fundusvarizenblutung ist die lokale Injektion mit N-Butyl-2-Cyanoacrylat (Histoacryl) die Therapie der Wahl. Es handelt sich um ein Polymer, das innerhalb von Sekunden aushärtet. In der Regel wird die Substanz mit einem fettlöslichen Kontrastmittel (Lipiodol®) im Verhältnis 1:1 gemischt. Dies verhindert einerseits das vorzeitige Aushärten und erlaubt andererseits die Möglichkeit der Röntgenkontrolle.
Bei persistierender Varizenblutung oder früher Rezidivblutung sollte die rasche Anlage eines TIPS (transjugulärer intrahepatischer portosystemischer Shunt) geprüft werden. Es liegen jetzt Daten vor, die darauf hinweisen, dass der sofortige Einsatz eines TIPS bei Risikopatienten mit einer Varizenblutung (hoher Pfortaderdruck, schlechte Leberfunktion) gegenüber der o. a. Standardtherapie die Letalität senkt und das Überleben verbessert.
Die akute Varizenblutung bedarf neben der vasoaktiven Behandlung einer begleitenden medikamentösen antibiotischen Therapie zur Prävention der Enzephalopathie und von Infektionen. Durch salinische Abführmittel (z.B. 40 ml 50 % iges Magnesiumsulfat) und die orale Gabe von 30 g Lactulose wird das Intestinum so rasch wie möglich vom Blut als Eiweißquelle befreit. Weiterhin erhalten die Patienten Einläufe (300 ml Lactulose Sirup zu 700 ml Wasser) und vierstündlich Lactulose (10–20 ml) bzw. Lactitol (4 x 10 g oral bzw. über eine Nährsonde).
In mehreren Studien konnte gezeigt werden, dass durch die prophylaktische Gabe von Gyrasehemmern (zum Beispiel 2 x 400 mg Norfloxacin, 2 x 200–400 mg Ofloxacin oder 2 x 200 – 500 mg Ciprofloxacin i.v. bzw. oral) die Infektkom plikationen (spontan bakterielle Peritonitis und Septikämie) und wahrscheinlich auch Rezidivblutungen reduziert werden. Bei bekannter Resistenzlage gegen Chinolone, schwerem Krankheitsverlauf oder bei bereits laufender Prophylaxe mit einem Chinolon wird eine antibiotische Therapie mit Ceftriaxon empfohlen. Die adjuvante Antibiotikatherapie ist heute Standard und sollte schon beim Verdacht auf eine Varizenblutung begonnen werden.
Rezidivblutung
Das Risiko der Rezidivblutung nach erfolgreicher Behandlung der akuten Ösophagusvarizenblutung ist hoch (ca. 60–80 % innerhalb eines Jahres). Dieses Risiko kann durch Medikamente (Propranolol, eventuell Nitrate oder die Kombination von Propranolol und Nitraten), endoskopische Verfahren (wiederholte Ligatur) oder Shuntverfahren (offener operativer Shunt, TIPS) gesenkt werden. Bei all diesen Verfahren muss immer die Indikation zur Lebertransplantation mit bedacht werden.
Medikamentöse Rezidivblutungsprophylaxe
Seit Einführung der ß-Rezeptoren blocker zur Behandlung der portalen Hypertension vor nun mehr über 30 Jahren sind eine Reihe von kontrollierten Untersuchungen durchgeführt worden. Alle Untersuchungen zeigen, daß die Applikation eines nicht-selektiven ß- Rezeptorenblockers (Propranolol in einer Dosierung von 40 – 300 mg pro Tag verteilt über zwei Dosen, mittlere Tagesdosis 80–150 mg) das Risiko der Varizenblutung etwa um 60 % senkt, das heißt von etwa 70 % auf 30–40 %, voraus gesetzt, der ß Rezeptorenblocker wird regelmäßig eingenommen. Die Kon traindikationen sind zu beachten. Ein plötzliches Absetzen kann zur erhöhten Blutungsgefahr führen. Die alternative oder zusätzliche Gabe von Nitraten (z.B. 2 x 20 mg Isosorbitmononitrat) ist möglich, hat sich aber in der Praxis nicht durchgesetzt.
Endoskopische Rezidivblutungsprophylaxe
Weiterhin ist die endoskopische Verödung mittels Ligatur der Varizen die primäre Methode zum Verhindern der neuerlichen Blutung. Hierbei werden die Varizen endoskopisch in einen Hohlzylinder gesaugt, und es wird dann ein Gummiring abgeworfen, wodurch das Gefäß an dieser Stelle verödet. Auf diese Weise können in mehreren Sitzungen die Varizen im Ösophagus obliteriert werden. Das Verfahren eignet sich allerdings nicht für größere Magenvarizen. Die Ligatur zur Rezidivblutungspro phylaxe sollte, wenn möglich mit einem nicht selektiven ß-Blocker kombiniert werden.
TIPS
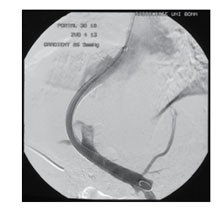
Abb 5 TIPS (= Transjugulärer intrahepatischer portosystemischer Shunt): Senkt effektiv das Rezidivblutungsrisiko, sollte jedoch nur bei ausgewählten Patienten
eingesetzt werden.
Die Indikation zur Anlage eines TIPS ist aus Abbildung 4 zu entnehmen. Vor allem starke Blutungen bei Risiko patienten sind Argumente für einen relativ frühen Einsatz (s. o.). Auch bei Patienten mit Aszites oder Verschlechterung der Nierenfunktion unter einer Diuretikatherapie ist der TIPS zu erwägen, da er die Natriurese steigert. Allerdings müssen Kontraindikationen in der elektiven Situation wie ein Bilirubinwert über 3-5 mg/dl, Pfortaderthrombosen, hepatozelluläre Karzinome oder eine schwere Herzinsuffizienz beachtet werden (Abbildung 5). Die letale Komplikationsrate der TIPS-Anlage beträgt etwa 1 %, die Gesamtkomplikationsrate (Nachblutungen, Stentdislokationen, Sepsis, selten Hämolyse) 15 %. Wichtig ist, dass innerhalb von zwei Jahren 20–60 % der Patienten Stenosen im TIPS entwickeln und damit rezidivblutungsgefährdet sind. Die Rate der Rezidiv blutungen innerhalb von 24 Monaten nach TIPS-Anlage beträgt etwa 15-25 %. Bei Verwendung beschichteter Stents sind die Restenoserate und damit auch die Rezidivblutungsrate geringer.
Eine offene Shuntoperation sollte vor allem bei jungen Patienten mit guter Leberfunktion alternativ zum TIPS erwogen werden, wenn die medikamentösen und endoskopischen Therapien versagt haben.
Prähepatischer Block
Die Ursache einer prähepatischen portalen Hypertension ohne begleitende Lebererkrankung bleibt häufig unklar. Als Ursachen finden sich bei jüngeren Patienten im Säuglingsalter erworbene Pfortaderthrombosen durch Nabel venensepsis oder Austauschtransfusionen sowie Thrombosen nach Splen ektomie oder abdominellem Trauma und Voroperationen. Etwa 30 % der Thrombosen im Pfortadersystem sind beim Erwachsenen durch ein myeloproliferatives Syndrom (meist Polycythaemia vera oder essentielle Thrombozythämie) bedingt, so dass bei Maskierung dieser Erkrankungen im peripheren Blutbild durch den Hypersplenismus an eine Knochenmarkspunktion gedacht werden sollte. Seltene Ursachen sind Gerinnungsstörungen mit Hyperkoagulabilität (Antithrombin-III-, Protein-C- und -S-Mangel) oder angeborene Fehlbildungen des Pfortadersystems (z. B. thrombosiertes Pfortaderaneurysma). Die Prognose der relativ häufigen Pfortaderthrombosen bei malignen Erkrankungen (hepatozelluläres Karzinom, Pankreaskopfkarzinom) ist schlecht, so dass hier operative Verfahren vermieden werden sollten. Eine isolierte Milzvenenthrombose führt zur lienalen bzw. segmentalen Hypertension. Ursachen sind v. a. die chronische Pankreatitis und Pankreasschwanztumoren.
Die Pfortaderthrombose mit normal niedrigem sinusoidalen Druck und hohem Druck im venösen Splanchnikusgebiet führt zu ausgeprägten hepatopetalen Kollateralen, die angiographisch als „kavernöse Transformation“ erscheinen. Hierüber kann eine erhebliche intrahepatische Pfortaderperfusion aufrechterhalten werden. Hauptprobleme der extrahepatischen portalen Hypertension sind die Splenomegalie, Varizen blutungen und Appositionsthrombosen (venöser Mesenterialinfarkt), die zur Darmresektion bis hin zum Kurz darmsyndrom führen können. Selten sind sklerosierende Gallengangsveränderungen mit Cholestase. Funktionelle Ähnlichkeit mit der Pfortaderthrombose, d. h. portale Hypertension bei guter Leberfunktion haben intrahepatische präsinusoidale Hochdruckformen (z.B. Schistosomiasis, kongenitale hepa tische Fibrose).
Die Therapie des prähepatischen Blocks richtet sich nach der anatomischen Situation, der Ursache des Blocks und dem Stadium der Blutung. Die Datenlage ist nicht eindeutig, ob zur Primärprophylaxe der großen Varizen Betablocker oder eine endoskopische Ligatur bevorzugt werden sollte. Im Falle der akuten Blutung ist die Behandlung ebenso wie beim intrahepatischen Block endoskopisch. Zur Sekundärprophylaxe setzen wir in der Regel die Ligaturtherapie ein. Bei Patienten mit frischer Pfortaderthrombose bzw. Thrombose der Splanchnikusvenen sollte eine Anti koagulation mit niedermolekularem Heparin für mindestens drei Monate begonnen werden. Die weitere Therapie richtet sich nach Ausmaß und Ursache der Thrombophilie.
Weiterführende Literatur:
1. Bernard, B, JF Cadranel, D Valla, S Escolano, V Jarlier, P Opolon: Prognostic significance of bacterial infection in bleeding cirrhotic patients: a prospective study. Gastroenterology 108 (1995) 18-28-1834.
2. De Franchis, R (ed): Revising consensus in portal hypertension: Report of the Baveno V consensus workshop on methodology of diagnosis and therapy in portal hypertension. Journal of Hepatology 2010: Vol 53; 762-768.
3. Garcia-Pagan JC, Caca K, Bureau C, Laleman W, Appenrodt B, Luca A et al:Early use of TIPS in patients with cirrhosis and variceal bleeding. N Engl J Med. 2010, 24; 362(25):2370-9.
4. Grünhage F, Heller J, Appenrodt B, Schmitz V, Sauerbruch T: Complications of liver cirrhosis, medical management. Med Klin 2008;482-90